GMAのこれまでとこれから:GMAのクリニカルパール探求

アダカラムインタビュー記事シリーズ
GMA 20年をこえる臨床知見からの提言
全国の先生方より、消化器および皮膚領域における最新の診療状況を踏まえた上で、様々な視点から顆粒球吸着療法(GMA)の日常診療における活用方法や工夫、メリットや課題についてお話いただきます。
IBD:炎症性腸疾患、UC:潰瘍性大腸炎、CD:クローン病、PP:膿疱性乾癬、PsA:乾癬性関節炎(関節症性乾癬)
※先生のご所属先および役職、治療指針等は掲載時点の情報です
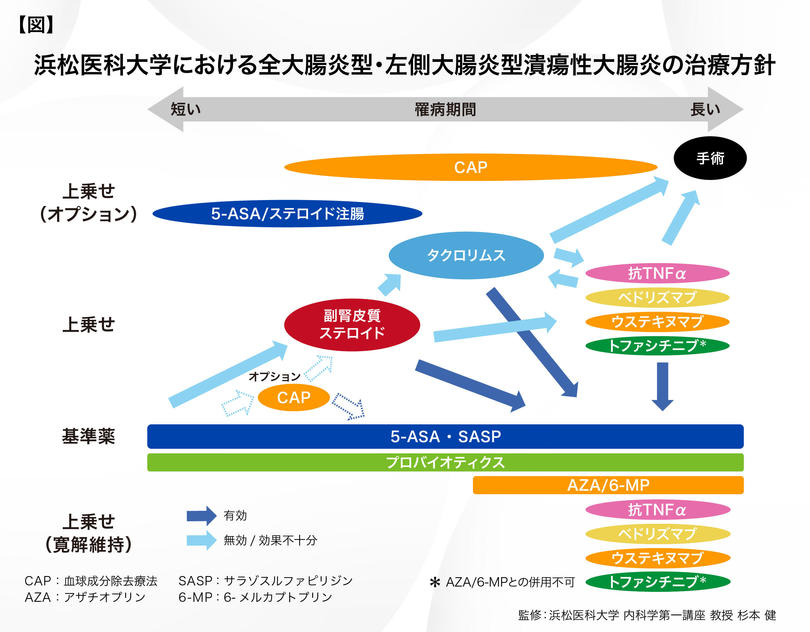
浜松医科大学医学部附属病院におけるIBD診療の方針
当院は静岡県西部における基幹病院であり、消化器内科では食道、胃、大腸、小腸などの消化管疾患と胆膵疾患を扱っています。消化器分野における内視鏡を用いた診断と治療の進歩は目覚ましいものがあり、当科でも粘膜下層剥離術(ESD)はもとより、レーザー治療、カプセル内視鏡などの最新技術を先駆的に導入し、多くの知見を提示しています。また、臨床医学の進歩に向けて、炎症性腸疾患(IBD)の上部消化管病変の特徴1)など病態の検討をはじめとして、新規薬剤や各種新規治療法に対する臨床試験・臨床研究も積極的に推進しています。
近年、潰瘍性大腸炎(UC)およびクローン病(CD)を含むIBD患者数が増加傾向にあります。当院は基本的に紹介制のため、他施設で治療に難渋しているケースを診療しています。例えば、「外科的治療が必要だと思うがIBDに詳しい外科医がいない」等の理由で紹介されることもあります。紹介にあたっては、可能な限り早期の段階から相談していただくようお願いしており、必要であれば当科で内科的治療を行い、それで症状が治まらなければ当院の下部消化管外科と連携し、外科的治療を行うという方針です。
当院では、地域における病診連携、また院内の内科と外科の連携体制を推進しており、クリニックや病院の名前を聞けば担当する先生の顔が思い浮かぶような密な関係が構築されています。本校(浜松医科大学医学部)の出身者であれば、困った時には私に直接電話やメールが来ます。当院にて治療をおこなったUC患者において、5-アミノサリチル酸(5-ASA)製剤のみで症状のコントロールが可能になった場合は紹介元にお戻ししますが、生物学的製剤(Bio)を含む分子標的薬を使う場合には、当院の外来で継続して診ていくことが多くなっています。
IBD患者の様々な病態、生活スタイルに応じた治療の提供
新薬の登場によりIBDに対する薬物治療の選択肢は広がりましたが、UC治療において5-ASA製剤が基本治療薬であることは現在も変わりません。5-ASA製剤の経口薬には剤型の大きさや服用回数が異なるものがあるので、患者個々により「剤型が大きいと飲みにくい」「1日3回の服用は面倒」など、希望される薬剤が異なります。アドヒアランスを向上させることが高い寛解維持率に寄与するため、当院では患者本人とよく話し合い、病態や希望に応じて5-ASA製剤を使い分けています2)。
また当院では、5-ASA製剤の効果が不十分なUC患者の場合、直腸炎型でなければステロイドの内服を一週間ほど続け、反応性に乏しいようであれば早急に入院でのステロイド静注に切り替えます。そして5日ほどで効果を見極め、症状の改善がみられなければ重症と判断してタクロリムスを使うことが多いです。ただし、重症例は当院に紹介される前に他院で様々な治療を経験されていることが多いので、その状況を確認した上で治療方針を検討しています。
外来にて治療をおこなっている中等症のUC患者にどのような分子標的薬を使うかについては最も悩む部分です。この場合は、患者背景を第一に考えます。例えばJAK阻害薬は優れた治療薬であるものの、高齢UC患者に対してはヘルペスなど感染症の面から、安全性を考慮すると選択されにくいのが実情です。他にも自己注射が可能な薬剤は利便性が高いように思われますが、UC患者の中には自己注射を面倒臭がったり忘れたりすることも少なくないため、通院による点滴静注の方がコントロールしやすい場合もあります。
また、抗TNF-α抗体製剤では効果減弱(LOR)が課題の一つとなります。私たちの検討では、CDに対する抗TNF-α抗体製剤の投与14週時のトラフ値低下が抗薬物抗体産生に関連し、長期投与成績に影響する可能性が示唆されています3)。今後、投与14週時のトラフ値から免疫調節剤等の併用によるLOR抑制に関する更なる検証が望まれます。
UC治療におけるGMAの位置付け
当院では他院からの紹介患者が多いこともあり、過去に行っていた治療に対する反応性が乏しいケースがあります。そのため、紹介いただいた時点までに行われていない新たな治療法を考慮する必要があり、顆粒球吸着療法(GMA)は選択肢の一つとなります【図】。現在のようなCOVID-19流行下においては、IBD患者自身が免疫力を低下させるような治療を危惧される場合も少なくないため、ステロイドに先行してGMAを勧めることもあります。
GMAがどのような患者に有効であるかを検討した多施設共同研究に当院も参加しました4)。5-ASA製剤、ステロイド、免疫調節薬、Bioのいずれかが不応あるいは不耐を示したUC患者に対してGMAを行った結果、寛解率は47%でした。多変量解析によると、GMAが有意に有効であった因子は、60歳以下、1年未満のUC罹病期間、GMA開始時のMayo endoscopic subscore2(vs 3)、ステロイド未投与、Bio未投与の5つでした。これらの5因子中4因子を満たした症例の寛解率は70%、3因子を満たした症例では52%、2因子では46%、1因子では39%、いずれの因子も満たさなかった症例では18%で、より多くの因子を有する症例で寛解率は有意に高い結果でした(P<0.0001)。結論として、GMAはステロイド未投与例、Bio未投与例、UC罹病期間の短い症例で有効という結果でした。
今後さらなる新薬の登場によって、既存の薬剤の中には将来役目を終えるものが出て来るかもしれません。しかしGMAは、多くの薬剤との併用が可能であり、治療効果の底上げを期待する併用選択肢の一つとして役割を果たし続けるものと私は考えます。国内でCOVID-19が終息しても、世界的な交流は止まることが無いため、いつまた新たなパンデミックが発生するか分かりません。この点からも、感染症へのリスクを考慮したIBD治療について、私たち専門医は把握しておく必要があると私は考えます。
1) 杉本 健, 丸山 保彦:日本臨牀, 76(増刊号3), 256-260, 2018
2) 杉本 健:月刊薬事, 58(1), 47-53, 2016
3) Ishida, N. et al.:Medicine (Baltimore), 99(29), e21226, 2020
4) Yamamoto, T. et al.:Clin. Transl. Gastroenterol., 9(7), 170, 2018