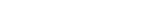GMAのこれまでとこれから:GMAのクリニカルパール探求
アダカラムインタビュー記事シリーズ
GMA 20年をこえる臨床知見からの提言
全国の先生方より、消化器および皮膚領域における最新の診療状況を踏まえた上で、様々な視点から顆粒球吸着療法(GMA)の日常診療における活用方法や工夫、メリットや課題についてお話いただきます。
IBD:炎症性腸疾患、UC:潰瘍性大腸炎、CD:クローン病、PP:膿疱性乾癬、PsA:乾癬性関節炎(関節症性乾癬)
※先生のご所属先および役職、治療指針等は掲載時点の情報です
岡山大学病院におけるIBD診療の実際
IBD診療においては疾患活動性評価を的確におこない、治療方針を定めることが重要です。当院では、非侵襲的に疾患活動性を評価できるバイオマーカーとして、使用経験が多く、また迅速に結果が出ることから免疫学的便潜血検査(FIT)を中心に活用しています。ただし、FITのみでは再燃の判断が難しい場合や、治療介入を判断する場合には内視鏡検査を勧めています。FITを活用することによって、内視鏡検査の回数を減らしたり、適切なタイミングでの実施に寄与するものと考えています。
5-ASA製剤不耐の現状 1,2) 。当院を含む国内8施設でのUC患者さん633例を対象とした検討3 ) においても、2007~2010年5.3%、2011~2013年9.1%、2014~2016年16.2%と増加傾向を示し、全体の11%に5-ASA製剤不耐を認めました【図 1 】。
不耐症例も多様ですが、最も注意を払わなければならないのは重症化を来す不耐症例です。5-ASA製剤の不耐症状はUCの悪化と判別が難しく、一定期間経過後にしか気が付かない場合があります。不耐の場合は薬剤を中止することで改善可能なので、重症化を回避するためにも、常に不耐の可能性を念頭に置き、疑った場合は治療中止の判断をすることが重要です。
5-ASA製剤を開始あるいは増量してから1~2週間で腹痛の増悪・発熱が出現した時、また症状の悪化でステロイドを追加しても発熱や腹痛が強いような時は、不耐を疑うようにしています。そのような場合は、一度5-ASA製剤を中止します。5-ASA製剤不耐が増えている原因ははっきりと分かってはいませんが、5-ASA製剤のドラッグデリバリーシステムや添加物が増えたことや、投与量が増えたこと4) も一因かもしれません。よって、5-ASA製剤開始時から患者さんに適した薬剤の選択と投与量の最適化を心がけています。
岡山大学病院におけるUC治療方針
重症度別の治療方針として、劇症は手術あるいはタクロリムス、重症から中等症は、まずはステロイドで治療を行います。ステロイドに対して依存性あるいは抵抗性を示す場合、重症ではタクロリムスあるいはインフリキシマブ、中等症はインフリキシマブをはじめとした生物学的製剤(Bio)あるいはJAK阻害薬、軽症に近い中等症はインフリキシマブ以外のBioを選択肢としています。もちろん、チオプリン製剤も寛解維持療法において重要な薬ですので、副作用に注意をしつつ、しっかり使っています。重症度や患者さんの生活スタイルを考慮した上で治療選択肢をいくつか提案し、患者さんご自身で選択いただくようにしています。
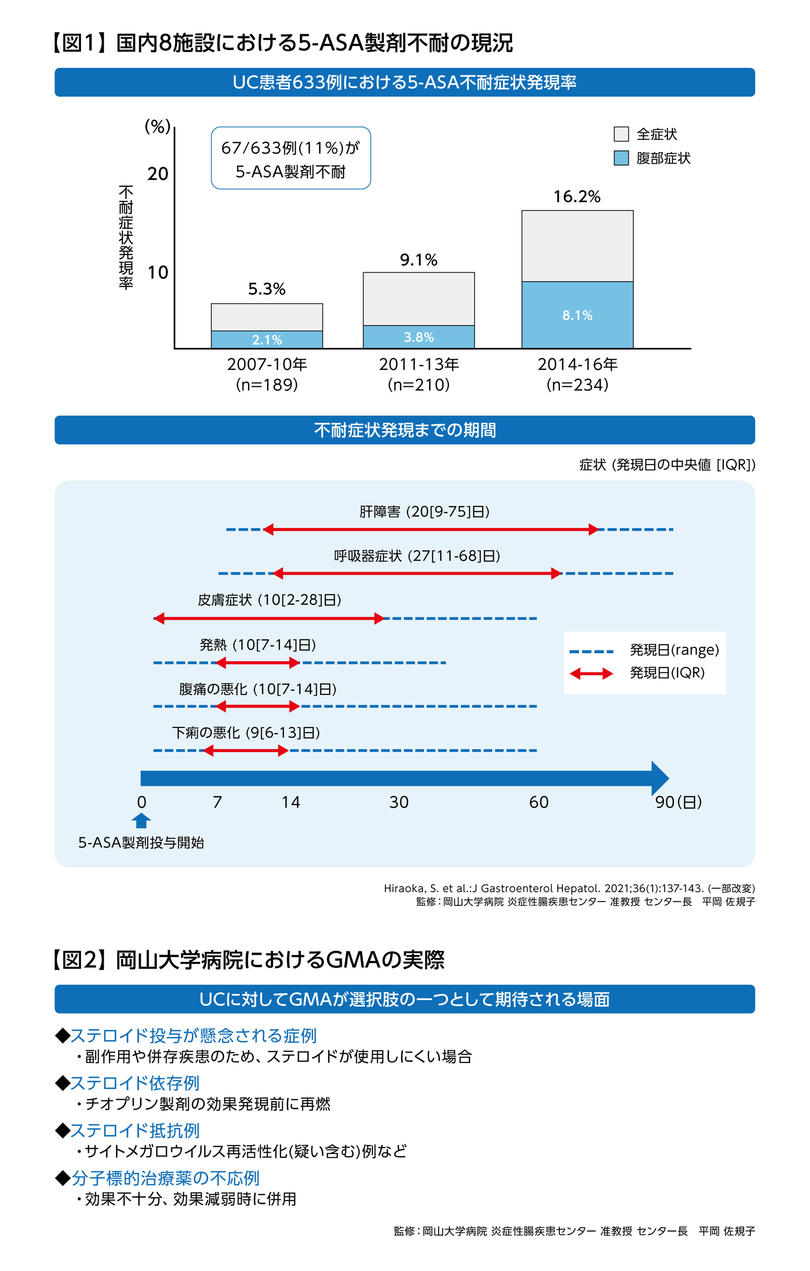
IBD治療におけるGMAの意義と可能性 5) 。Bioは一度開始すると継続的に投与を続ける必要がありますが、GMAはステロイドやタクロリムスのようにゴール(治療の終了)を定められる治療法です。さらに、非薬物療法であるため血中薬物濃度を考慮する必要がなく、Bioの効果減弱時や効果不十分時において、他の薬物療法と併用することも可能です6,7) 。当院において、UCに対してGMAが選択肢の一つとして期待される場面としては、ステロイドが使用しにくい症例、ステロイド依存例および抵抗例、サイトメガロウイルス腸炎など感染症の合併が懸念される症例、分子標的治療薬の効果不十分や効果減弱症例が挙げられます【図 2 】。
GMAは2022年1月にUCの寛解維持療法にも保険適用されました。GMAを含む血球成分除去療法(CAP)のUC寛解維持療法としての有用性および安全性を検討するために医師主導で実施されたCAPTAIN study8) では、52週後の粘膜治癒率が対照群よりもCAP上乗せ群で有意に高かったのは臨床的な意義があると捉えています。寛解維持療法として継続的にGMAを使用できるようになったことで、GMAの効果を実感している方や薬の副作用で困っている方などに対して、治療選択の幅が広がったことの意義は大きいのではないでしょうか。
1) 厚生労働科学研究費補助金 難治性疾患等政策研究事業「難治性炎症性腸管障害に関する調査研究」(久松班):潰瘍性大腸炎・クローン病 診断基準・治療指針. 令和3年度 改訂版, 2022.